
Выберите заболевание по...
Органу
Системе организма
Автору
Направлению медицины
Алфавиту
Специфике
Популярные темы и статьи
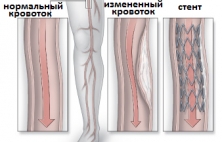
Стентирование артерий нижних конечностей - это сосудистая операция, выполняемая с использованием внутрисосудистой (эндоваскулярной) техники восстановления проходимости просвета артерий на ногах с помощью баллонной ангиопластики и имплантации стента под рентгенографическим контролем и благодаря проко…
Читать статью полностью
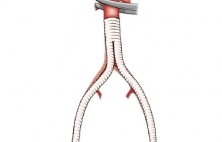
Аорто-бедренное шунтирование (АБШ) это операция, наиболее часто выполняемая при синдроме Лериша и предназначенная для создания альтернативного пути (шунта) для кровотока в обход суженной части терминального отдела и подвздошных артерий. Показаниями к операции аортобедренному шунтированию является пе…
Читать статью полностью
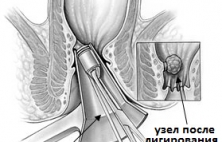
В настоящее время для лечения неосложненного геморроя используются так называемые малоинвазивные способы лечения, из которых наиболее распространенным и простым является операция лигирования или бандирования геморроидальных узлов. Суть вмешательства состоит в перевязке основания геморроидального узл…
Читать статью полностью
Показать еще »

Стентирование артерий нижних конечностей - это сосудистая операция, выполняемая с использованием внутрисосудистой (эндоваскулярной) техники восстановления проходимости просвета артерий на ногах с помощью баллонной ангиопластики и имплантации стента под рентгенографическим контролем и благодаря проколу стенки артерии в качестве сосудистого доступа. Такая операция является хорошей альтернативой открытому хирургическому вмешательству, но предпочтительно выполняется при определенной анатомии поражения сосудистого русла (тип А и В по классификации TASC). Отличительной особенностью стентирования сосудов нижних конечностей, впрочем как и большинства других внутрисосудистых операций, является ее низкая травматичность и возможность выполнения под местным обезболиванием без общего наркоза. Обязательным условием для получения хороших результатов операции стентирования сосудов ног является точная дооперационная диагностика, чаще предполагающая использование контрастирования сосудистого русла (ангиография, КТ-ангиография или магнитно-резонансная томография). Если такая операция выполняется по строгим показаниям и руками опытного эндоваскулярного хирурга, то есть высокая вероятность получения хороших долгосрочных результатов лечения, при которых 5-летняя проходимость зоны стентирования достигает 70-85%.
Читать статью полностью

Тромбофлебит - это воспаление подкожной вены любой локализации, результатом которого становится тромбирование вены. Начало "тромбо-" означает образование тромбоза, "флебит" - воспаление вены, при этом наиболее распространными вариантами являются: тромбофлебит вен нижних конечностей, тромбофлебит кубитальных вен, тромбофлебит наружной яремной вены. Безусловно чаще всего встречается тромбофлебит нижних конечностей, предпосылкой для которого является варикозное расширение вен. Воспаление может распространяться с поверхностной венозной системы на глубокую, при этом возможно тромбирование глубоких вен нижних конечностей. В большинстве случаев причинами развития тромбофлебита являются травматизация вены, варикозная трансформация при замедленном оттоке и загустении, перенесенные операции, активирующие тромботическое звено гемостаза и повышающие риск тромбоза, длительный постельный режим или иммобилизация. Тромбофлебит обычно не несет серьезной угрозы пациенту, за исключением дискомфорта и болей в области воспаленной вены. Тем не менее, при распространении на глубокую венозную систему и/или нестабильном подвижном тромбе он может стать смертельной угрозой, когда оторвавшийся тромб с током крови может переместиться в легочные артерии и вызвать тяжелое, нередко фатальное, осложнение - тромбоэмболия легочной артерии (ТЭЛА). Поэтому даже при минимальном подозрении на тромбофлебит лучше немедленно получить консультацию врача-флеболога или сосудистого хирурга. Лечение тромбофлебита обычно симптоматическое, то есть в зависимости от тех или иных симптомов пациенту назначают те или иные препараты. Обычно спект этих препаратов следующий: антикоагулянты, противовоспалительные препараты, обезболивающие, венотонизирующие препараты, при необходимости антибиотики. В случаях прогрессирования заболевания или угрозы ТЭЛА проводят хирургическое лечение, направленное на профилактику миграции тромбов в легочные артерии.
Просмотреть тему подробнее

Ультразвуковое исследование (УЗИ) - это метод исследования, при котором используются возможности ультразвуковых волн (звуковых волн высокой частоты), благодаря которому возможна визуализация строения органов и тканей. Врачей - специалистов, выполняющих ультразвуковое исследование, называют врачами ультразвуковой диагностики или радиологами. С помощью УЗИ можно оценить состояние и строение практически любого органа, но чаще всего УЗИ используют для диагностики патологии сердца, кровеносных сосудов, почек, печени, щитовидной железы, органов брюшной полости и малого таза и других. Также очень часто УЗИ используется для наблюдения за течением беременности, что позволяет контролировать развитие плода. В отличие от рентгеновского исследования и лучей, ультразвук абсолютно безопасен для организма. Суть УЗИ исследования состоит в том, что датчик, размещенный на поверхности кожи или слизистой в проекции исследуемого органа, излучает ультразвуковые волны, которые по разному преломляются и отражаются тканями разной плотности. Поступающие обратно к датчику волны регистрируются, подвергаются компьютерной обработке ультразвуковым аппаратом и преобразуются на экране в виде картины обследуемого органа, или в случае УЗИ сосудов или клапанов сердца в виде ультразвуковой кривой. Во время ультразвукового исследования, пациент обычно располагается на кушетке. В зависимости от местонахождения и подвижности изучаемого органа возможно изменение положения. УЗИ самый простой, относительно дешевый, быстрый в испонении и безопасный метод диагностики, который используется практически в любой специальности.
Просмотреть тему подробнее
Показать еще »
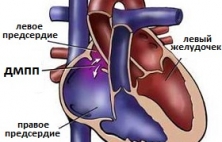
Дефект межпредсердной перегородки (ДМЖП) - это патологическое сообщение между левым и правым предсердиями сердца, возникшее в результате незаращения перегородки. В большинстве случаев дефект носит врожденный характер и возникает из-за недоразвития мышечно-соединительных тканей перегородки. Ведущими факторами появления ДМПП являются факторы, влияющие на нормальное внутриутробное развитие плода, например, ОРВИ у матери, наследственность и анатомические предпосылки (наличие открытого овального окна). Частота ДМПП среди всех ВПС достаточно высока и достигает 10-12%. Из-за хорошей адаптации ребенка к данной патологии, симптомы ДМПП обычно появляются когда дети становятся взрослыми. Выраженность симптомов ДМПП находится в зависимости от размеров дефекта и направления потока крови через дефект. Также как и при ДМЖП для лечения ДМПП используются различные варианты закрытия (открытый и эндоваскулярный), но в последние несколько лет опытные сердечно-сосудистые хирурги отдают предпочтение эндоваскулярному лечению, как малотравматичном и эффективному. Тем не менее, выбор способа лечения ДМПП зависит от многих факторов, основными из которых являются: размеры дефекта, возраст пациента, опыт центра сердечно-сосудистой хирургии, где предполагается выполнение операции и т.д.
Читать статью полностью

Менопауза – это период в жизни женщины, когда происходит постепенное угасание репродуктивной функции. Обычно это происходит после 45 лет. Период, сопровождающий такое угасание, также носит название перименопаузы. Среднестатистический возраст наступления менопаузы составляет 51 год. Основной причиной менопаузы является прекращение выработки эстрогена и прогестерона, ключевых гормонов, продуцируемых яичниками. Клинические проявления наступления климакса и симптомы менопаузы обычно появляются несколькими годами раньше, поскольку снижение репродуктивной функции происходит не одномоментно, а постепенно. Среди наиболее распространенных симптомов менопаузы можно выделить: 1) изменения в продолжительности и регулярности менструальных циклов (они становятся короче или длиннее, более или менее симптомными); 2) ночные приливы и/или потливость; 3) проблемы со сном; 4) сухость влагалища и слизистой мочевыводящих путей; 5) частые перепады настроения; 6) проблемы с фокусировкой зрения; 7) сухость кожи и выпадением волос на голове при увеличении оволосения лица. Некоторые из этих симптомов требуют лечения. Для этого обязательно нужно проконсультироваться с гинекологом или эндокринологом. Спектр способов коррекции значительный: от адаптации образа жизни, фитотерапии до приема серьезных гормональных препаратов.
Читать статью полностью
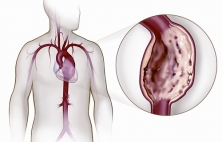
Аневризма грудной аорты это патологическое расширение в 2 и более раза диаметра грудной аорты в любом из ее отделов. Как и для большинства аневризм, опасность аневризмы грудной аорты состоит в том, что может возникнуть осложненное течение в виде разрыва, расслоения или различных тромбоэмболических осложнений. Также ее опасность обусловлена практически полным отсутствием симптомов, а когда симптомы появляются аневризма обычно достигает очень крупных размеров, что усложняет ее хирургическое лечение. Именно поэтому данный вариант аневризм аорты чаще выявляются случайно, при проведении флюорографии, рентгена или обращении по поводу других проблем со здоровьем. Для диагностики обычно используются рентген грудной клетки, компьютерная томография с контрастированием, магнитно-резонансная томография, аортография и ряд вспомогательных методов. Лечение аневризм грудной аорты только хирургическое, поскольку без операции риск ее разрыва только возрастает. Обычно оно состоит в удалении (резекции) части измененной аневризматически аорты и замещении удаленного участка синтетическим трубчатым протезом, напоминающим по конфигурации саму аорту. В последние несколько лет в лечении аневризм грудной аорты стали активно применяться малоинвазивные эндоваскулярные методики, суть которых состоит в "выключении" аневризмы из кровотока благодаря внутрисосудистому размещению в аорте специального синтетического протеза - эндографта. В сложных случаях используются гибрибные методы лечения, когда открытая операция комбинируется с эндоваскулярной.
Читать статью полностью
Показать еще »

Синдром грудного выхода (СГВ) - это синдром, при котором возникает сдавление (компрессия) сосудисто-нервного пучка руки с появлением выраженного дискомфорта или даже боли в плече, руке и шее, серьезно нарушающих качество жизни человека и заставляющих обратиться к врачу. Причиной такого сдавления является "защемление" плечевого нервного сплетения, подключичных артерии и вены в межмышечных или межкостных пространствах. На выходе из грудной клетки существует 3 естественных анатомических пространства, где возможно компрессионное воздействие: 1) межлестничное пространство, 2) реберно-подключичное пространство, 3) пространство позади малой грудной мышцы. Во время компрессии у пациента возникают не только боли, но ощущения жжения, покалывания или онемения в области рук и пальцев. Постоянное раздражение плечевого сплетения и нарушение кровообращения в руки может сопровождаться слабостью, особенно на высоте функциональной нагрузки. Статистически синдром грудного выхода чаще встречается у женщин и проявляется обычно в возрасте от 20 до 50 лет. Для уточнения диагноза используются такие методы исследования как рентгенография грудной клетки, различные нейросенсорные исследования, УЗИ сосудов, ангиография или компьютерная томография с контрастированием сосудистого русла. Среди основных причин СГВ: травма, врожденные особенности строения надключичной и подключичной области, опухоли, нарушение осанки, беременность (за счет вынужденного положения руки при обращении с ребенком), однообразные движения в плечевом суставе (профессиональная вредность - теннисисты, маляры, слесаря, скрипачи и т.д.). Лечение зависит от первопричины развития синдрома и может быть консервативным или хирургическим. Прогноз и результаты лечения зависят от времени с момента появления болей до обращения к врачу, степени компрессии и ее области, точности проведенной диагностики, радикальности устранения фактора сдавления и т.д.
Читать статью полностью

Расслоение аорты - это приобретенная патология аорты, заключающаяся в повреждении одного или нескольких слоев стенки аорты и формировании пространства между этими слоями, чаще внутренним и средним, с заполнением его кровью. В результате такого расслоения просвет аорты делится на два, один из которых является истинным, другой - ложным. Опасность этого заболевания состоит в том, что при таком расслоении аорты происходит истончение стенки аорты и пропитывание ее кровью, в результате чего возрастает вероятность ее разрыва. Кроме того, отделение одного слоя от другого может происходит в устьях крупных артерий, отходящих от аорты и кровоснабжающих жизненно важные органы, такие как сердце, головном мозг, спинной мозг, почки, органы желудочно-кишечного тракта, конечности. В зависимости от места диссекции интимы аорты (медицинское определение термина расслоение) определяется тактика лечения. При остром расслоении восходящей аорты и дуги предпринимают хирургическое лечение, при расслоении нисходящей аорты тактика определяется индивидуально, чаще проводится медикаментозное лечение, а после стабилизации состояния возможно выполнение операции. Для диагностики используются ЭКГ, рентгенография, ультразвуковые методы (узи сосудов, эхокардиография) и компьютерная томография. Прогноз при расслоении аорты зависит от сроков госпитализации и оказания первой помощи, своевременности постановки диагноза и операции.
Читать статью полностью

Аневризма брюшной аорты это одно из наиболее распространенных заболеваний сердечно-сосудистой системы, с которым пациенты обращаются за консультацией и лечением к сосудистому хирургу. При аневризме возникает необратимое поражение стенки аорты атеросклерозом и единственным способом «избавления» от нее является операция. В качестве традиционного варианта лечения обычно используется хирургическое лечение - это резекция аневризмы и протезирование аорты. Техника подобных вмешательств знакома большинству сосудистых хирургов и в настоящее время доведена практически до совершенства. Тем не менее, открытое вмешательство является достаточно травматичным и может сопровождаться серьезными осложнениями, большинство из которых связано с исходным тяжелым статусом оперированных пациентов и их сопутствующими заболеваниями. Поэтому в качестве альтернативных операций были разработаны и стали использоваться малотравматичные и практически безопасные вмешательства с использованием эндоваскулярных технологий. Название таких операций – эндопротезирование (стентирование) аорты. О них то мы и поговорим дальше подробнее.
Читать статью полностью
Показать еще »
|











